Kết quả điều trị bổ trợ sau phẫu thuật cắt toàn bộ tuyến tiền liệt triệt căn ở nhóm đối tượng nguy cơ cao và tiến triển tại chỗ
Từ khóa: Cắt tuyến tiền liệt triệt để, điều trị bổ trợ, liệu pháp ức chế androgen (ADT).
Abstract
Introduction:
High-risk and locally advanced prostate cancer carries a substantial risk of recurrence following radical prostatectomy. Adjuvant therapies, including androgen deprivation therapy (ADT) and/or radiotherapy, have been proposed to improve oncological outcomes in this patient group.
Methods:
This cross-sectional descriptive study included 61 patients with high-risk or locally advanced prostate cancer who underwent radical prostatectomy at K Hospital between January 2018 and December 2023. Postoperative adjuvant treatment modalities included ADT alone, radiotherapy alone, or a combination of both. Patients were followed to assess survival outcomes and recurrence rates.
Results:
The mean follow-up duration was 35.8 months. Adjuvant treatment consisted of ADT alone in 34.4% of patients, radiotherapy alone in 13.1%, and a combination of ADT and radiotherapy in 52.5%. The overall survival rate at 36 months was 96.3%. Metastasis-free survival was 97.6% at 12 months, 90.1% at 18 months, 84.8% at 24 months, and 77.1% at 36 months. No significant treatment-related complications were reported.
Conclusion:
Adjuvant therapy following radical prostatectomy in high-risk and locally advanced prostate cancer patients is effective in reducing biochemical recurrence and improving both overall and metastasis-free survival. A multimodal therapeutic approach appears to enhance treatment efficacy and overall care quality in this population.
Keywords: Radical prostatectomy, adjuvant therapy, ADT.
Ngày nhận bài: 11/2/2025
Ngày phản biện khoa học: 2/3/2025
Ngày duyệt bài: 13/3/2025
Bài đăng trên Tạp chí in Sức Khỏe Việt số Tháng 3+4/2025
I. ĐẶT VẤN ĐỀ
Ung thư tuyến tiền liệt (UT TTL) là một trong các ung thư phổ biến nhất ở nam giới, đặc biệt tại các nước phát triển. Theo ước tính của GLOBOCAN 2020, trên thế giới, UT TTL đứng hàng thứ 2 về tỉ lệ mắc mới với 1,414,259 ca và thứ 5 về tỉ lệ tử vong với 375,304 ca. Tại Việt Nam, UT TTL đứng thứ 5 về tỉ lệ mắc và thứ 7 về tỉ lệ tử vong với lần lượt 6,248 trường hợp mắc mới và 2,628 trường hợp tử vong trong năm 2020. Nếu như ở Mỹ, nơi có tỉ lệ UT TTL cao và bệnh nhân được chẩn đoán sớm do việc sàng lọc PSA và sinh thiết tuyến tiền liệt thực hiện tốt thì tỉ lệ UT TTL giai đoạn IV là 8%, do đó tỉ lệ sống sau 5 năm của bệnh nhân UT TTL đạt gần 100%. Trong khi đó tỷ lệ bệnh nhân UT TTL giai đoạn IV tại Việt Nam là trên 75%, điều này tạo gánh nặng bệnh tật cho bệnh nhân và áp lực chi phí điều trị cho gia đình và xã hội. Phẫu thuật cắt toàn bộ tuyến tiền liệt triệt căn được xem là phương pháp điều trị chuẩn đối với ung thư tuyến tiền liệt giai đoạn khu trú. Trong những năm gần đây, do tăng cường thêm những hiểu biết về giải phẫu vùng tuyến tiền liệt cũng như sự cải tiến trong các phương pháp phẫu thuật, phẫu thuật cắt toàn bộ tuyến tiền liệt cũng có thể được tiến hành ở nhóm bệnh nhân nguy cơ cao và tiến triển tại chỗ. Tuy nhiên, những đối tượng này cần được theo dõi sát và điều trị bổ trợ vì khả năng tái phát và tiến triển vẫn còn cao sau phẫu thuật triệt căn. Điều trị bổ trợ bao gồm liệu pháp ức chế androgen (ADT) và/ hoặc xạ trị (EBRT). Điều trị bổ trợ sau phẫu thuật cắt toàn bộ tuyến tiền liệt triệt căn đã được chứng minh hiệu quả làm giảm khả năng tái phát và tiến triển qua các nghiên cứu đa trung tâm trên thế giới. Năm 2006, Messing và cộng sự đã thực hiện một nghiên cứu ngẫu nhiên ở nhóm bệnh nhân có di căn hạch sau phẫu thuật cắt toàn bộ tuyến tiền liệt cho thấy điều trị ADT sớm sau phẫu thuật làm tăng OS, PFS và CSS đáng kể Một số nghiên cứu khác của Briganti và Abdollah cũng chỉ ra rằng khi có tổn thương di căn hạch đòi hỏi điều trị tại chỗ kết hợp với điều trị toàn thân. Tại Việt Nam, chưa có nhiều nghiên cứu đánh giá hiệu quả của điều trị bổ trợ sau phẫu thuật, do vậy chúng tôi tiến hành nghiên cứu “Kết quả điều trị bổ trợ sau phẫu thuật cắt toàn bộ tuyến tiền liệt triệt căn ở nhóm đối tượng nguy cơ cao và tiến triển tại chỗ”.
II. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Đối tượng nghiên cứu:
Các bệnh nhân UT TTL nguy cơ cao và tiến triển tại chỗ được phẫu thuật cắt toàn bộ tuyến tiền liệt triệt căn và được điều trị bổ trợ sau phẫu thuật tại bệnh viện K từ 01/2018 đến 12/2023.
- Tiêu chuẩn UT TTL nguy cơ cao theo hội niệu khoa châu Âu (EAU) có một trong các tiêu chí sau: PSA >20ng/mL, Gleason score >7 (ISUP 4-5), giai đoạn T2c.
- Tiêu chuẩn UT TTL tiến triển tại chỗ theo hội niệu khoa châu Âu (EAU): giai đoạn T3-4 và/hoặc N+
- Các phương pháp phẫu thuật bao gồm phẫu thuật mở, phẫu thuật nội soi - Các phương pháp điều trị bổ trợ bao gồm liệu pháp ức chế anđrogen (ADT) và/ hoặc xạ trị
2.2. Phương pháp nghiên cứu:
- Thiết kế nghiên cứu: hồi cứu mô tả cắt ngang.
- Cỡ mẫu nghiên cứu: chọn mẫu thuận tiện. Tổng cộng có 61 bệnh nhận ung thư tuyến tiền liệt thuộc nhóm nguy cơ cao và tiến triển tại chỗ được phẫu thuật cắt toàn bộ tuyến tiền liệt triệt căn và điều trị bổ trợ sau mổ bằng ADT và/ hoặc xạ trị.
- Kỹ thuật, công cụ thu thập số liệu: hồi cứu hồ sơ bệnh án sử dụng mẫu bệnh án nghiên cứu.
- Xử lý và phân tích số liệu: các số liệu thu thập được mã hoá trên máy vi tính và xử lý bằng phần mềm thống kê SPSS phiên bản 20.0.
2.3. Đạo đức nghiên cứu:
Nghiên cứu được thông qua hội đồng đạo đức bệnh viện K.
III. KẾT QUẢ NGHIÊN CỨU
Bảng 1: Đặc điểm lâm sàng, cận lâm sàng của bệnh nhân trong nghiên cứu
|
|
Nhận xét: Độ tuổi trung bình trong nghiên cứu là 68,8. PSA trước mổ nhóm >20ng/mL chiếm chủ yếu với tỷ lệ 80,3%. Tỷ lệ ISUP 4-5 chiếm 73,7%. Tỷ lệ di căn hạch 55,7%. Có 18 bệnh nhân trong nghiên cứu có diện cắt dương tính chiếm tỷ lệ 29,5%, chủ yếu thuộc nhóm pT3-4.
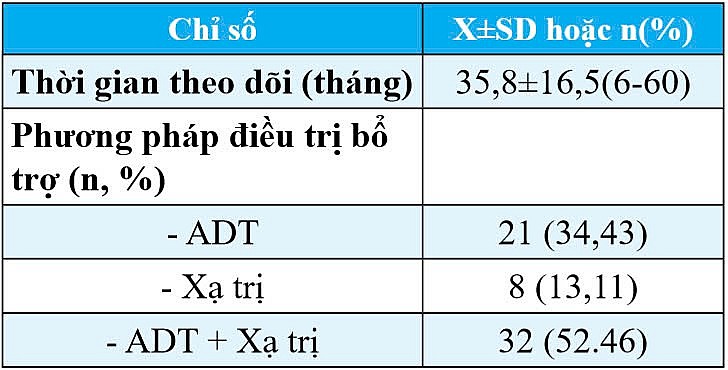
Bảng 2: Thời gian theo dõi và các phương pháp điều trị bổ trợ
|
|
Nhận xét: Thời gian theo dõi trung bình là 35.8 tháng, thời gian theo dõi ngắn nhất là 6 tháng, dài nhất là 60 tháng. Phương pháp điều trị bổ trợ chủ yếu trong nghiên cứu là ADT và ADT+ Xạ trị chiếm 86,8%.
Biểu đồ 1: Biểu đồ thời gian sống thêm toàn bộ
|
|
Nhận xét: OS tại thời điểm 36 tháng là
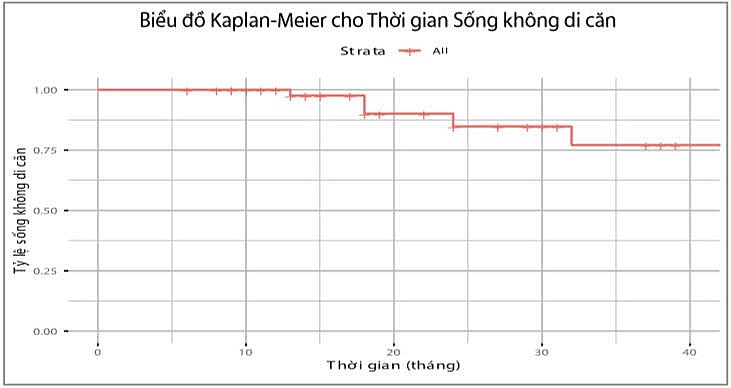
Biểu đồ 2: Thời gian sống thêm không di căn
|
|
Nhận xét: Xác suất sống không di căn sau 12 tháng là 97,6%, sau 18 tháng là 90,1%, sau 24 tháng là 84,8%, sau 36 tháng là 77,1%
Biểu đồ 3. Thời gian sống thêm không tái phát sinh hóa
|
|
Nhận xét: Xác suất sống thêm không tái phát sinh hóa tại thời điểm 36 tháng là 62,3%.
|
|
IV. BÀN LUẬN
Trong những năm gần đây, sự phát triển của khoa học công nghệ và những hiểu biết về giải phẫu ứng dụng vùng của tuyến tiền liệt đã mang lại những tiến bộ trong điều trị UT TTL giai đoạn khu trú. Điều này đã dẫn đến nhiều bệnh nhân UTTTL nguy cơ cao và tiến triển tại chỗ có nhiều cơ hội được phẫu thuật cắt toàn bộ TTL triệt căn. Đối với nhóm bệnh nhân nguy cơ cao thì các phương pháp điều trị bổ trợ có vai trò loại bỏ các tổn thương ung thư còn sót lại (R1), các tổn thương vi di căn và ngăn ngừa di căn xa. Do đó, việc lựa chọn phương pháp điều trị bổ trợ và thời gian bắt đầu điều trị bổ trợ trở thành một khía cạnh quan trọng trong chiến lược điều trị ở nhóm bệnh nhân này. Điều này đã được các hội niệu khoa uy tín trên thế giối khuyến cáo. Tuy nhiên việc lựa chọn các phương pháp điều trị bổ trợ, thời gian bắt đầu điều trị bổ trợ và thời gian kết thúc điều trị bổ trợ vẫn chưa được thống nhất giữa các khuyến cáo cũng như các hướng dẫn điều trị của các nước nên có rất nhiều điểm khác biệt giữa các trung tâm. Ngoài ra, việc lựa chọn phương pháp điều trị còn phụ thuộc vào kinh nghiệm điều trị, tính có sẵn của các phương pháp điều trị, chi phí điều trị cũng như quy định quản lý điều trị của từng quốc gia và khu vực. Vì vậy kết quả điều trị chung sẽ rất đa dạng.
Do không thành công trong điều trị bệnh nhân UT TTL tiến triển tại chỗ bằng các phương pháp điều trị đơn thuần như phẫu thuật cắt toàn bộ tuyến tiền liệt triệt căn nên nhu cầu về các chiến lược điều trị đa mô thức kết hợp với xạ trị (RT) và điều trị nội tiết ngày càng tăng lên. Ở nhóm dân số phương Tây, xạ trị bổ trợ sau phẫu thuật cho thấy tỷ lệ tái phát lâm sàng thấp và khả năng dung nạp tốt, ngay cả trong các trường hợp UT TTL có độ ác tính cao.
Các nghiên cứu trước đây được tiến hành trên toàn cầu đã nhấn mạnh vào vai trò của điều trị nội tiết bổ trợ sau phẫu thuật ở nhóm bệnh nhân nguy cơ cao và tiến triển tại chỗ. Một thử nghiệm có đối chứng ngẫu nhiên (RCT) được tiến hành tại Hoa Kỳ đã báo cáo tỷ lệ OS 5 năm là 96% và tỷ lệ sống không tái phát PSA 5 năm là 92,5% ở những bệnh nhân PCa có nguy cơ cao được điều trị bằng phẫu thuật + ADT bổ trợ. Ở Nhật Bản, những bệnh nhân có giải phẫu bệnh lý pT3N0 được điều trị ADT bổ trợ ngay sau phẫu thuật cho thấy tái phát lâm sàng ở 3 trong số 105 bệnh nhân và PFS lần lượt là 96,0% và 93,0% bệnh nhân sau 5 và 10 năm. Nghiên cứu hiện tại cho thấy tỷ lệ tái phát PSA thấp sau 12 và 24 tháng (10,5% và 17,4%).
Nghiên cứu của chúng tôi cho kết quả OS tại thời điểm 36 tháng là 96,3%; Xác suất sống không di căn sau 12 tháng là 97,6%, sau 18 tháng là 90,1%, sau 24 tháng là 84,8%, sau 36 tháng là 77,1%; Xác suất sống thêm không tái phát sinh hóa tại thời điểm 36 tháng là 62,3%.
Kết quả nghiên cứu của chúng tôi phù hợp với kết quả nghiên cứu của các tác giả trên thế giới, cũng được tiến hành ở những bệnh nhân UT TTL có nguy cơ cao. Điều này chỉ ra rằng điều trị nội tiết bổ trợ là khả thi trong thực hành lâm sàng thường quy để ngăn ngừa tái phát PSA.
Các trường hợp được chỉ định điều trị bổ trợ sau mổ là khi có tái phát sinh hoá, tăng PSA giai dẳng, những trường hợp có giải phẫu bệnh bất lợi sau phẫu thuật như pT3-4, N1, diện cắt còn tổn thương u. Trong những trường hợp kể trên thường được đề nghị điều trị ADT và/hoặc xạ trị. Nghiên cứu đa trung tâm của tác giả Dingwei Ye cũng cho thấy tỷ lệ điều trị ADT sau phẫu thuật ở nhóm bệnh nhân nguy cơ cao là 66%, điều này không những làm giảm tái phát sinh hoá mà còn cải thiện chất lượng sống cho bệnh nhân. Trong nghiên cứu của chúng tôi, thời gian bắt đầu điều trị tuỳ thuộc vào từng bệnh nhân. Đối với bệnh nhân có giải phẫu bệnh bất lợi thì được điều trị ADT và xạ trị ngoài ngay sau phẫu thuật. Đối với bệnh nhân có tăng PSA dai dẳng thì được điều trị ADT sau 03 tháng hoặc khi được phát hiện tái phát sinh hoá Nghiên cứu của chúng tôi còn một số hạn chế để đánh giá hiệu quả của điều trị bổ trợ sau phẫu thuật. Thứ nhất vì có nhiều chỉ định khác nhau nên thời điểm bắt đầu điều trị và phương pháp điều trị cụ thể như ADT đơn thuần, xạ trị đơn thuần. ADT kết hợp xạ trị nên dẫn đến tiên lượng của các nhóm bệnh nhân được điều trị là khác nhau. Do đó, không thể so sánh hiệu quả giữa các phác đồ điều trị bổ trợ. Thứ hai, trước đây ADT chưa được đưa vào sử dụng rộng rãi trong các phác đồ điều trị bổ trợ sau phẫu thuật như những năm gần đây nên thời gian theo dõi điều trị bổ trợ chưa thực sự dài. Vì vậy, cần có thêm những nghiên cứu trên nhiều bệnh nhân hơn với thời gian theo dõi dài hơn nữa để đánh giá chính xác hiệu quả của các phương pháp điều trị bổ trợ sau phẫu thuật ở nhóm bệnh nhân nguy cơ cao và tiến triển tại chỗ.
V. KẾT LUẬN
Điều trị bổ trợ sau phẫu thuật cắt toàn bộ tuyến tiền liệt triệt căn ở nhóm bệnh nhân nguy cơ cao và tiến triến tại chỗ làm giảm nguy cơ tái phát sinh hoá, tăng thời gian sống còn toàn bộ và thời gian tiến triển không bệnh. Phương pháp điều trị đa mô thức ở nhóm bệnh nhân này giúp nâng cao hiệu quả và chất lượng điều trị.
TÀI LIỆU THAM KHẢO
1. Cancer today.
2. Ye D, Zhang W, Ma L, Du C, Xie L, Huang Y, Wei Q, Ye Z, Na Y. Adjuvant hormone therapy after radical prostatectomy in highrisk localized and locally advanced prostate cancer: First multicenter, observational study in China. Chin J Cancer Res. 2019 Jun;31(3):511-520. doi: 10.21147/j.issn.10009604.2019.03.13. PMID: 31354220; PMCID: PMC6613498.
3. European Association of Urology. EAU- EANM- ESUR-ISUP- SIO, Guidelines on Prostate Cancer. 2022: 1-229
4. Paz-Manrique R, Morton G, Vera FQ, PazManrique S, Espinoza-Briones A, Deza CM. Radiation therapy after radical surgery in prostate cancer. Ecancermedicalscience. 2023 Jun 27;17: 1565. doi: 10.3332/ ecancer.2023.1565. PMID: 37396107; PMCID: PMC10310328.
5. Brawer MK. Update on the Treatment of Prostate Cancer: The Role of Adjuvant Hormonal Therapy. Rev Urol. 2004;6(Suppl 2):S1–2. PMCID: PMC1472854.
6. Tavukçu HH, Erbatu O, Akdoğan B, İzol V, Yücetaş U, Sözen S, Aslan G, Şahin B, Tinay İ, Müezzinoğlu T, Baltacı S. Adjuvant Treatment Approaches after Radical Prostatectomy with Lymph Node Involvement. Asian Pac J Cancer Prev. 2022 Jul 1;23(7):2279-2284. doi: 10.31557/APJCP.2022.23.7.2279. PMID: 35901332; PMCID: PMC9727357.
7. Mitra A, Khoo V. Adjuvant therapy after radical prostatectomy: clinical considerations. Surg Oncol. 2009 Sep;18(3):247-54. doi: 10.1016/ j.suronc. 2009.02.005. Epub 2009 Mar 12. PMID: 19285386.
Tin liên quan

Tổng quan hiệu quả điều trị đau thần kinh tọa bằng các phương pháp y học cổ truyền
15:54 | 03/10/2025 Bài báo Khoa học

Đánh giá kết quả chỉnh loạn thị giác mạc bằng các đường rạch giác mạc hình cung trong phẫu thuật thủy tinh thể sử dụng LASER FEMTOSECOND
16:00 | 17/03/2025 Bài báo Khoa học

Cây thuốc Nam hỗ trợ điều trị huyết áp cao
11:45 | 18/10/2024 Sức khỏe
Cùng chuyên mục

Phòng và điều trị bệnh sa sút trí nhớ theo Y học Cổ truyền
11:57 | 21/01/2026 Bài báo Khoa học

Phương pháp luyện thiền: hỗ trợ phòng ngừa sa sút trí tuệ và cải thiện trí nhớ
11:56 | 21/01/2026 Bài báo Khoa học

Kích hoạt não bộ xã hội: Oxytocin, gắn kết và sức khỏe tinh thần cộng đồng
11:56 | 21/01/2026 Bài báo Khoa học

Thiền chánh niệm trong việc cải thiện suy giảm trí nhớ ở người cao tuổi
11:55 | 21/01/2026 Bài báo Khoa học

Những thay đổi cùa cơ thể khi có tuổi và nhu cầu dinh dưỡng ở người có tuổi
11:55 | 21/01/2026 Bài báo Khoa học

10 Cách thức tuyệt vời giúp cải thiện tăng cường trí nhớ
11:55 | 21/01/2026 Bài báo Khoa học
Các tin khác

Ứng dụng của thuốc quy tỳ nghi hưng long trong chăm sóc sức khỏe bảo vệ não bộ cho trẻ rối loạn phổ tự kỷ (asd) và tăng động giảm chú ý (adhd)
11:54 | 21/01/2026 Bài báo Khoa học

Tác động của aga trầm hương lên sóng não và trạng Thái thiền trong cơ chế tự chữa lành
01:57 | 20/01/2026 Bài báo Khoa học

Một số thảo dược hỗ trợ điều trị và phục hồi suy giảm trí nhớ
01:39 | 20/01/2026 Bài báo Khoa học

Suy giảm trí nhớ của người cao tuổi: Thực trạng và giải pháp bảo vệ sức khỏe não bộ tăng cường trí nhớ bằng y học cổ truyền
01:21 | 20/01/2026 Bài báo Khoa học

Phòng ngừa và phục hồi suy giảm trí nhớ bằng dưỡng sinh tâm thể (DSTT): Cân bằng dinh dưỡng và điều hòa khí huyết não bộ
00:57 | 20/01/2026 Bài báo Khoa học

Quan điểm mới về phục hồi chức năng toàn diện trong Chăm sóc, bảo vệ và nâng cao sức khỏe người cao tuổi ở Việt Nam
00:17 | 20/01/2026 Bài báo Khoa học

Ứng dụng y học cổ truyền trong sinh hoạt hàng ngày để tăng cường sức khỏe não bộ
17:21 | 18/01/2026 Bài báo Khoa học

Liệu pháp hydro trong hỗ trợ suy giảm trí nhớ và bệnh Alzheimer: Từ cơ chế chống oxy hóa đến kết quả lâm sàng
17:19 | 18/01/2026 Bài báo Khoa học

Enzyme học và nam dược học trong phục hồi trí nhớ và tái tạo tế bào thần kinh não bộ
17:19 | 18/01/2026 Bài báo Khoa học